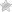Серомукоиды (серогликоиды) в крови: нормы, причины повышения и понижения
Все материалы на сайте публикуются под авторством, либо редакцией профессиональных медиков,
но не являются предписанием к лечению. Обращайтесь к специалистам!
Содержание:
Серомукоиды или серогликоиды – сывороточные гликопротеины (сложные белки, содержащие углеводы). Белки и углеводы во фракции углеводно-белковых комплексов находятся в соотношении 1:12, то есть, на 1 часть всех плазменных белков приходится несколько групп всех имеющихся в плазме углеводов, которые состоят из одинаковых или разных моносахаридных остатков (гетероолигосахариды).
Основное место «обитания» этих гликопротеинов – соединительная ткань, где они сосредоточены в больших количествах.
Однако, если соединительная ткань подвергается механическому воздействию либо изменению и разрушению в силу других причин, то серогликоиды покидают привычные условия и направляются в кровеносное русло (в подобных случаях серомукоиды в крови — повышены).
Данное обстоятельство давным-давно легло в основу проведения одного из биохимических анализов (серомукоид в крови), который, впрочем, постепенно все чаще пополняет категорию устаревших лабораторных тестов.
Между тем, диагностические лаборатории, находящиеся в «глубинке», не в полной мере оснащенные передовыми технологиями, а поэтому не имеющие возможностей использовать новейшие методики, по-старинке применяют анализ на серомукоид для диагностики воспалительных процессов любой локализации. И, следует заметить, весьма успешно.
Норма серомукоидов в крови и назначение анализа
Норма серомукоида в крови для женщин и мужчин — одинакова, у детей она тоже, кстати, не отличается своими значениями, поэтому можно сказать, что норма пребывания концентрации углеводно-белковых комплексов в плазме крови не зависит от пола и возраста.
Нормальные показатели могут быть выражены в разных единицах, к тому же, верхние и нижние пределы могут не совпадать по данным различных источников (определяется в соответствии с референсными значениями, принятыми в конкретной лаборатории).
Таким образом, читатель может встретить такие варианты нормы:
- 1,2 – 1,6 ммоль/л;
- 0,22 – 0,28 г/л
- 0,16 – 0,20 ед.
Тесная связь несущего углеводный компонент сложного белка с любыми воспалительными процессами объясняется тем, что он состоит из нескольких индивидуальных «острофазных» протеинов (фракция углеводно-протеиновых комплексов содержит не менее восьми белков «острой фазы»). Это могут быть:
- Альфа1-кислый гликопротеин (орозомукоид);
- Альфа1-антитрипсин;
- Альфа2-гликопротеин;
- Гаптоглобин;
- ZAG (Цинк-альфа2-гликопротеин);
- Фетуин-А (альфа-фетопротеин);
- Эритропоэтин;
- Хорионический гонадотропин:
Серомукоиды повышены или понижены
Патологический (воспалительный и некробиотический) процесс, протекающий с разрушением клеток, создает условия для выхода углеводно-протеиновых комплексов в кровь и повышения их концентрации в сыворотке.
Отнюдь не физиологически происходящие события заставляют организм откликаться увеличением содержания «острофазных» протеинов и других биохимических показателей. Таким образом, серомукоиды повышены, в первую очередь, при следующих патологических состояниях:
- Обострении хронических воспалительных заболеваний;
- Злокачественных новообразованиях, в том, числе после проведенного лечения неопластического процесса (радиотерапия, лучевое воздействие, цитостатики, гормоны) с целью прогноза (пришедший в норму показатель свидетельствует о положительном эффекте от полученных лечебных мероприятий);
- Болезнях нижних дыхательных путей (воспаление легких, первичная легочная гипертензия, плеврит, бронхит, бронхиальная астма);
- Туберкулезном процессе, локализованном в легких, с целью прогнозирования исхода заболевания (чем выше концентрация – тем хуже прогноз);
- Некрозе сердечной мышцы (инфаркт миокарда);
- Сахарном диабете;
- Отдельной почечной патологии (гломерулонефрит);
- Ревматоидном артрите;
- Системной красной волчанке (СКВ);
- Подагре;
- Обострении хронического калькулезного холецистита (желчнокаменная болезнь);
- Воспалении поджелудочной железы (панкреатит);
- Желтушном синдроме, особенно, обусловленном развитием опухолевого процесса;
- Остром нарушении мозгового кровообращения (инфаркт мозга);
- Заболеваниях щитовидной железы при рассмотрении вопроса о ее хирургическом удалении.
Однако в организме человека возможно не только повышение концентрации гликопротеинов данной фракции, существует и обратная реакция. Снижение уровня серомукоида наблюдается у пациентов, страдающих заболеваниями, нарушающими продукцию углеводно-белковых комплексов в печени. К ним можно отнести:
- Инфекционный гепатит;
- Цирроз печени любого происхождения;
- Гепатоцеллюлярную дистрофию (болезнь Коновалова-Вильсона);
- Рассеянный склероз;
- Некоторые эндокринные болезни.
Чаще всего определение уровня серомукоида в крови, наряду с другими биохимическими маркерами воспалительных и некробиотических процессов (общий белок, белковые фракции, сиаловые кислоты, СРБ – С-реактивный белок, РФ – ревматоидный фактор, гаптоглобин) «заказывают» терапевты, кардиологи, ревматологи, пульмонологи и фтизиатры. Как правило, исследование содержания данного показателя не проводится изолированно, а идет вместе с перечисленными лабораторными тестами.
Вывести все публикации с меткой:
Перейти в раздел:
- Заболевания крови, анализы, лимфатическая система
Шаг 1: оплатите консультацию с помощью формы → Шаг 2: после оплаты задайте свой вопрос в форму ниже ↓ Шаг 3: Вы можете дополнительно отблагодарить специалиста еще одним платежом на произвольную сумму ↑
Источник: http://sosudinfo.ru/krov/seromukoidy/
Что такое серомукоиды и для чего они нужны в крови?
Серомукоид – сложный белок, который содержится в огромном количестве в рыхлых и плотных соединительных тканях и может присутствовать в плазме крови.
При разрушении, повреждении или деградации соединительной ткани, число этих белков в плазме резко возрастает. Этот факт лежит в основе биохимического анализа крови на определение их количества.
Данные о повышенной концентрации белков в крови свидетельствуют о наличии в организме воспалительного процесса или другой развивающейся патологии.
Роль в организме
Серомукоиды (серогликоиды) представляют собой фракцию белков плазмы крови из группы сывороточных гликопротеинов.
В их состав входят углеводные компоненты, они обладают кислыми свойствами и способны растворяться в кислоте.
Они принимают участие в регуляции белкового обмена и строительстве соединительной ткани, без их участия невозможна жизнедеятельность организма.
Зачем сдавать анализ и как его делают?
Предположение о воспалении или поражении соединительной ткани является показанием к сдаче анализа крови на определение количества серомукоидов.
Основные показания для проведения исследования:
- ревматизм (внешние проявления – наличие хруста при вращении сустава, боль при растяжении конечности, щелчки при ходьбе);
- воспалительный процесс (в острой или хронической стадии);
- контроль состояния организма после терапии онкологических заболеваний;
- операция по удалению щитовидной железы или ее травмы.
Для диагностики количества серомукоидов пациенту необходимо сдать кровь из вены. Исследование этого показателя не проводится изолированно, а идет в комплексе с другими лабораторными тестами (общий белок, белковые фракции, ревматоидный фактор и др.). Данный анализ можно сдать в любой муниципальной или частной клинике.
Рекомендации для получения достоверного результата:
- Сдавать кровь следует в утренние часы и натощак, разрешается только выпить чистой воды.
- За 24 часа до сдачи анализа необходимо исключить прием медикаментов, алкоголя, за 12 часов – курение сигарет. В ситуации, при которой невозможен отказ от приема медицинских препаратов, необходимо проконсультироваться с врачом.
- Накануне сдачи анализа следует избегать физических и эмоциональных перегрузок.
- Женщинам необходимо предварительно проконсультироваться с врачом. При проведении процедуры следует учитывать день менструального цикла пациентки.
- Не следует сдавать анализ сразу после прохождения диагностических процедур, таких как флюорография, рентген.
Результаты анализа определяются при помощи метода, который называется турбодиметрическим. Суть метода состоит в том, что частицы сыворотки вещества поглощают свет по-разному. Измерения производят с помощью спектрофотометра.
Нормальные показатели в крови
Серомукоиды в крови человека всегда присутствуют в определенной концентрации, не имеет значения ни возраст, ни пол пациента.
Норма варьируется в диапазоне от 0,13 до 0,2 единиц оптической плоскости или от 1,2 до 1,6 в ммоль/л. Показатель будет одинаков для мужчин, женщин и даже детей.
Группа крови пациента также никак не влияет на его значение.
Если при лабораторном исследовании обнаруживается пограничное значение показателя, то назначается повторная контрольная диагностика через 1-2 недели.
Что делать, если уровень отличен от нормы?
Часто у больных выявляется не только повышение уровня серомукоидов, но и наоборот — его понижение. Характер отклонений от нормы будет зависеть от причины, лежащей в основе.
Соответственно, назначенное лечение также будет зависеть от вида выявленной патологии.
Повышен
Если показатель уровня серомукоидов повышен, то это значит, что в организме присутствуют воспалительные и некробиотические процессы.
Эти процессы способствуют выходу углеводно-протеиновых комплексов в кровь и приводят к увеличению их числа в сыворотке.
Таким образом, если у пациента повышены серомукоиды, то это может говорить о наличии у него таких заболеваний, как:
- некроз сердечной мышцы (инфаркт миокарда);
- деструктивная форма туберкулеза легких;
- желтушный синдром у новорожденных;
- болезни суставов (ревматизм, ревматоидный артрит и др.);
- злокачественные новообразования (опухоли);
- панкреатит (повышение концентрации альфа-амилазы);
- заболевания нижних дыхательных путей (воспаление легких, астма, бронхит);
- нарушение обмена пуринов (подагра);
- отдельная почечная патология (гломерулонефрит);
- острое нарушение кровообращения в сосудах головного мозга (ишемия).
Высокий уровень фракции белков является маркером того, что в организме развиваются аутоиммунные заболевания. В этом случае иммунная система вырабатывает особые белковые молекулы – антитела.
В результате сбоя эти молекулы вступают в борьбу не с вирусами и бактериями, а с собственными клетками. Чем больше клеток оказывается повреждено, тем выше уровень антител и сильнее последующая атака со стороны организма.
Хронические патологические процессы на фоне нарушения обмена кальция и дефицита железа в крови могут привести к развитию анемии.
Понижен
Если уровень серомукоидов понижен, то чаще всего это связано с заболеваниями, нарушающими выработку углеводно-белковых комплексов в печени, такими как:
- гепатит;
- цирроз;
- гепатоцеллюлярная дистрофия (Болезнь Вильсона — Коновалова);
- рассеянный склероз;
- некоторые заболевания поджелудочной железы.
Оценить активность процессов синтеза в печени можно по уровню холестерина в крови. При тяжелых поражениях печени анализ покажет значительное падение его уровня в сыворотке крови.
Профилактика
Отклонение количества серомукоидов от нормального значения не является самостоятельным заболеванием, поэтому профилактика в данном случае не требуется. Для того чтобы нормализовать их уровень, необходимо выявить причину болезни и получить комплексное лечение.
Как правило, после эффективной терапии все приходит в норму и единственным способом дальнейшей профилактики является здоровый образ жизни, своевременная вакцинация, регулярные медицинские обследования, соблюдение правил личной гигиены, исключение контактов с больными людьми.
Источник: https://infoserdce.com/krov/seromukoidy/
Анализ крови на серомукоиды: норма и повышенный уровень в крови
Для получения полной информации о функционировании того или иного внутреннего органа, используется биохимический анализ крови. Данный метод исследования считается максимально достоверным и точным.
При помощи биохимического анализа крови врач может узнать не только о наличии заболеваний, но и выяснить, каких именно полезных элементов не хватает организму для полноценной работы.
Даже если пациент чувствует себя вполне здоровым, данное лабораторное исследование позволяет определить, какие органы не работают в полную силу. При любом изменении химического состава крови врач может обнаружить приближающееся заболевание и определить, что требуется срочное медицинское вмешательство.
При биохимическом анализе у пациента берут около 5 мл крови из вены в локте. После того, как определяется состав, данные заносятся в специальный бланк. Врач сравнивает полученные анализы с общепринятыми и при необходимости назначает лечение.
Данный анализ сдается в любой поликлинике. Перед процедурой важно не есть и не пить, чтобы результаты получились достоверными. В лабораторных условиях исследование проводится на протяжении дня, и на следующее утро можно получить данные.
Серомукоиды и их особенности
Серомукоиды представляют собой фракцию белков плазмы крови, которая относится к группе сывороточных гликопротеинов – сложных белков, имеющих в своем составе углеводные компоненты.
- Данные вещества входят в состав плотных и рыхлых соединительных тканей организма, при этом их количество достаточно большое.
- При разрушении, деградации, повреждении соединительных тканей серомукоид поступает в плазму крови. При выявлении его в крови врач диагностирует наличие патологического воспалительного процесса. После проведения хирургической операции концентрация веществ постепенно уменьшается, приходя в норму, однако этот процесс занимает достаточно длительный период времени.
- Серомукоиды могут обнаруживаться в большом количестве при самых разнообразных воспалительных процессах, например, плеврите, пневмонии, остром ревматизме, туберкулезе, сахарном диабете, инфаркте миокарда, подагре, гломерулонефрите и так далее.
В каких случаях требуется проведение анализа крови на серомукоиды
Большую роль проведение анализа крови играет при выявлении вялотекущего воспалительного процесса. Если серомукоиды имеют более высокий показатель, это говорит об активности воспалительного процесса, даже если признаки заболевания еще не обнаруживаются.
Чаще всего показатели концентрации серомукоидов исследуются в ревматологии для выявления заболеваний. Также этот анализ проводится перед хирургическим удалением щитовидной железы. Однако важно понимать, что наличие серомукоида не является окончательным показателем того, что у пациента наблюдается ревматическое заболевание.
Также данные показатели используются для отслеживания процесса лечения многих заболеваний онкологического характера. В том случае, когда после прохождения радиотерапии, использования гормональных препаратов и цитостатиков серомукоиды в крови возвращаются в норму, пациента ожидает благоприятный прогноз лечения опухолевидных образований.
Что показывает анализ крови
Чаще всего показателем к проведению анализа крови является воспалительное заболевание острого или вялотекущего характера. Важно заранее подготовиться к процедуре, так как анализ крови берется на голодный желудок. Желательно проводить его в утренние часы.
В качестве материала для исследования в лабораторных условиях используется сыворотка крови. Единицей измерения выступает ОП. Метод, при помощи которого определяется концентрация серомукоидов в составе крови — турбидиметрический метод Хуерго.
Нормальным пределом уровня серомукоидов считается показатель от 1.2 до 1.6 ммоль/литр. Любое повышение этого показателя указывает на наличие активного воспалительного процесса любого происхождения и метаположения.
Если анализ крови показал увеличенное количество серомукоидов, врач может диагностировать:
- Холецистит или воспаление желчного пузыря;
- Панкреатит или воспаление поджелудочной железы;
- Ревматизм или воспаление соединительных тканей;
- Острый подагрический артрит;
- Системную красную волчанку или иное аутоиммунное заболевание;
- Гломерулонефрит или воспаление почек;
- Лимфогранулематоз или опухолевую болезнь;
- Бронхиальную астму, пневмонию и иное воспаление дыхательных путей.
Иными словами, повышенные значения свидетельствуют о воспалительных и некробиотических процессах в виде злокачественных образований, обострения холецистита, ревматизма, инфаркта миокарда, мозгового инсульта.
Пониженные показатели сообщают о нарушении протеосинтетических функций печени – инфекционном гематите, гепатоцеллюлярной дистрофии, гепатоцеребральной дистрофии, циррозе, в том числе алкогольном.
Причиной повышения значений может быть эндокринная патология, наличие бесплодия или рассеянного склероза. Обо всем этом в виде в нашей статье, где популярно будет рассказано об анализе крови.
Источник: https://sustav.info/analizy/krov/analiz-krovi-na-seromukoid.html
Разбираемся вместе, что такое серомукоиды?
Эти клетки представляют собой фракцию белков плазмы крови и включают группу сывороточных гликопротеинов (белково-углеводный комплекс). Серомукоид является составляющей рыхлых соединительных тканей организма и плотных тканей и локализованы там в значительных количествах.
Данная фракция белков обладает кислыми свойствами, она растворяется в хлорной и трихлоруксусной кислоте, подвержена растворению и в сульфосалициловой кислоте. Серомукоид включает в свой состав 12 % от общего числа углеводов плазмы крови и 1 % белков сыворотки.
Основная функция серомукоидов – участие в белковом обмене, без которого невозможна жизнедеятельность организма.
Когда они попадают в кровь?
Важно! Серомукоиды могут попасть в плазму крови. Это происходит в тех случаях, когда соединительная ткань имеет повреждения, деградирует или разрушена.
Концентрация данных клеток приходит в норму после полного курса лечения.
Показания к анализам
Врачи выделяют несколько основных показаний для определения количества серомукоидов в крови:
- ревматизм (данное заболевание повышает количество фракции в сыворотке крови),
- воспалительные процессы в организме, которые могут остро или вяло протекать.
- Количество фракции белков используется для прогноза лечения туберкулеза. Если серомукоиды значительно превышают норму, то вероятность благоприятного лечения крайне низкая.
- Анализы на серомукоиды сдают при онкологических болезнях. Если количество данных клеток возвращается к норме после прохождения радиотерапии, применении лекарственных веществ, то прогноз лечения опухоли весьма благоприятен.
Показанием к анализам является и операция по удалению щитовидной железы.
Как сдавать анализы?
Определение количества серомукоидов можно после сдачи анализа крови. Забор производится из вены. Для получения достоверного результата пациент должен придерживаться следующих правил.
- сдача крови производится в утренние часы (до 12 утра) и натощак, допускается только чистая вода,
- за 12 часов до забора необходимо исключить алкоголь, сигареты, существенно ограничить физические нагрузки,
- накануне сдачи крови нужно отменить прием лекарственных препаратов (если такой возможности нет, то нужно предупредить врача),
- сдавать анализы нужно до прохождения каких-либо медицинских процедур,
- у женщин нужно учитывать менструальный цикл, оптимальный период для забора крови даст лечащий врач.
Читайте так же: Причины и лечение повышенного креатинина
Анализ определяется с помощью турбодиметрического метода. В лаборатории исследуется сыворотка крови.
Данный способ основан на следующем явлении: твердые или коллоидные частицы исследуемого вещества поглощают световые лучи.
Эти частички находятся в жидком и взвешенном состоянии. Измерения можно производить с помощью фотометра или сперктрофотометра.
Норма в крови
Количество серомукоида варьируется от 0,13 до 0,2 единиц оптической плотности (ОП). Возраст и пол пациента не влияет на количество серомукоида. Если фракция повышена или понижена, это говорит о заболевании. Человеку требуется пройти обследование, установить диагноз и пройти курс лечения.
Повышенные показатели
В случае, когда число серомукоидов повышено, у пациента могут быть следующие заболевания:
- инфаркт миокарда,
- злокачественные образования,
- желтушный синдром – характеризуется накоплением в крови высокого количества билирубина,
- туберкулез легких – повышение наблюдается при деструктивной форме,
- ревматизм и ревматоидный артрит,
- мозговой инсульт,
- хронический холецистит.
Повышенный показатель серомукоидов при воспалительных и некробиотических процессах. Высокий уровень фракции белков встречается у пациентов, независимо от пола и возраста. У детей он зачастую вызван желтушным синдромом. У ребенка могут быть опухоли или ревматизм (достаточно редко).
Пониженный уровень
встречается при заболевания:
- печени
- рассеянном склерозе
- бесплодие
- нарушения в работе эндокринной железы
Как лечить
Если серомукоиды повышены — это говорит о наличии воспалительного процесса в организме человека. Лечение полностью зависит от заболевания, которое вызвало повышение фракции белков в плазме.
При ревматизме назначаются антибиотики, иммуномодуляторы, препараты глюкокортикоидной группы, гамма-глобулины и нестероидные противовоспалительные препараты. После прохождения курса лечения уровень фракции белков нормализуется.
При злокачественных образованиях назначается химио или радиотерапия, затем следует восстанавливающий курс лечения.
После выздоровления показатели входят в норму.
Если показатель серомукоидов повышен или понижен — это не является отдельным заболеванием. Поэтому профилактические меры должны быть направлены на поддержание здорового образа жизни, правильное питание, разумные регулярные физические нагрузки, избегание стрессовых ситуаций.
Читайте так же: Узнаем нормы креатинина в крови
Где сдать анализы?
Забор крови на серомукоид можно осуществить в государственных городских поликлиниках или частных центрах, таких как, например, Инвитро. Анализ возможен не в каждой поликлинике. Перед сдачей необходимо узнать, проводится ли такое исследование крови в определенном медицинском учреждении.
Цены в Москве начинаются от 249 рублей.
Стоимость анализов на серомукоид в Санкт-Петербурге начинается от 165 рублей.
Схожая цена будет и на анализ в других городах России.
Источник: http://1pokrovi.ru/analizy-krovi/bioximicheskij-analiz/pokazateli-belkovogo-obmena/seromukoidy.html
Серомукоид что это такое – Все про гипертонию
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
По значению артериального давления можно судить о состоянии организма. Когда тонометр показывает давление 140 на 90, на это следует обратить внимание.
Согласно международным критериям, такие цифры свидетельствуют о гипертонии легкой степени тяжести и не представляют угрозы для человека. Ну а если рабочие цифры человека всегда были 100/60 мм рт. ст.? Для него такое повышение скажется очень серьезно.
Не будем терять времени, а разберемся со всем по порядку. Давление 140 на 90: что это значит, надо ли снижать такое давление и, если надо, то чем?
Что значит, если артериальное давление 140 на 90 мм рт. ст?
Нормой артериального давления традиционно считаются значения от 110/70 до 139/89 мм рт. ст. Давление 140 на 90 выходит за пределы нормы и свидетельствует о развитии гипертонии І степени. Подъем до таких цифр неприятный, но некритичный и легко контролируемый.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Причины давления 140 на 90
Чаще всего повышение давления развивается без причины (эссенциальная или первичная, гипертония).
Если же причины известны, то ими могут быть:
- избыточный вес;
- генетические факторы;
- сердечные пороки;
- нарушения эндокринной сферы (сахарный диабет, гипертиреоз и т. п.);
- поражения почек;
- чрезмерное употребление алкоголя;
- курение;
- несбалансированное питание;
- злоупотребление кофе;
- сидячий образ жизни;
- возрастные изменения сосудистой стенки;
- постоянное действие стрессовых факторов.
Все эти причины, поодиночке или комбинировано, могут приводить к повышению давления.
Давление 140 на 90 – это нормально?
Нет. Такие значения давления считаются повышенными и требуют коррекции. Конечно, это не настолько критическая ситуация, чтобы начинать паниковать, но обратить внимание и разобраться с этим стоит. Ведь всегда лучше заметить начальные стадии заболевания и предупредить развитие серьезных осложнений, чем дожидаться летального исхода.
Давление 140 на 90 – симптомы
Как же будет проявляться такое давление? К самым частым симптомам и признакам относятся:
- головные боли;
- шум в ушах и потемнение в глазах;
- боли и дискомфорт в сердечной области;
- покраснение и потливость;
- одышка;
- снижение когнитивных функций;
- ощущение жара.
Нужно ли что-то делать для снижения давления?
Конечно, нужно. Для начала необходимо присесть и успокоиться. Глубокое дыхание поможет немного снизить давление. Если давление не понижается, а симптомы усиливаются, то рекомендуется вызвать скорую помощь.
До ее приезда лучше принять горизонтальное положение с приподнятой головой. Если это уже не в первый раз, то необходимо принять лекарства, назначенные ранее врачом.
Как уже писалось выше, давление 140 на 90 – это не неотложное состояние, но игнорировать его нельзя.
Опасно ли такое АД?
Любое повышение давления усиливает нагрузку на весь организм и сердце, в частности. Может появиться сердечная недостаточность и инфаркт. При гипертонии сосуды более подвержены разрывам, что приводит к кровоизлияниям в различные органы, возможно развитие инсульта.
Давление 140 на 90 при беременности
Такие показатели давления – это тревожный сигнал для беременных. Повышенное давление может быть первым признаком развивающейся преэклампсии – серьезного состояния, требующего мгновенной реакции. Поэтому тут надо всегда держать руку на пульсе и тщательно контролировать все скачки давления.
Для пожилых людей давление 140 на 90 – разве не норма?
Из-за возрастных изменений у людей старшего возраста будет отмечаться повышенное давление. Но это не значит, что с этим ничего не надо делать. Врач назначит соответствующее лечение, которое позволит держать цифры давления в пределах нормы и продлит жизнь пациенту.
Что же все-таки делать с таким давлением?
Для начала необходимо привести в порядок свой образ жизни, наладить питание и снизить количество стрессовых факторов. Потом необходимо обратиться к врачу для назначения медикаментозного лечения.
Лечение повышенного артериального давления
Фармация предлагает широкий выбор препаратов для лечения артериальной гипертензии. Но самое главное – это постоянный прием этих лекарственных средств вне зависимости от того, есть у человека сейчас повышенное давление или нет.
Терапия работает только в том случае, если таблетки принимаются постоянно в течение длительного времени. Кроме того, нельзя забывать о сопутствующих заболеваниях. Если они есть, то лечение должно быть направлено и на них в том числе.
Давление 140 на 90 – какие препараты пить
При резком приступе повышения артериального давления рекомендуется принять «Каптоприл» (препарат из группы ингибиторов АПФ).
Для постоянного профилактического приема используются препараты:
- диуретики;
- ингибиторы АПФ;
- блокаторы ангиотензиновых рецепторов;
- бета-блокаторы;
- блокаторы кальциевых каналов.
Выбор препарата лучше не делать самостоятельно, а обратиться за советом к врачу, так как не все препараты действуют одинаково на разных людей, и причины повышенного давления могут быть различными.
Как быстро сбить давление в домашних условиях?
Чтобы сбить давление 140 на 90 в домашних условиях, необходимо принять следующие меры:
- сделать 10 медленных глубоких вдохов и выдохов;
- если это не помогает, а симптомы нарастают – вызвать скорую помощь;
- можно принять настойку валерианы;
- если есть неприятные ощущения в области сердца – принять под язык таблетку нитроглицерина;
- если давление продолжает нарастать, несмотря на проведенные мероприятия – 1 таблетка «Каптопресса» («Каптоприла»).
Заключение
Давление 140 на 90 – это проявление начальных изменений в организме. Вовремя начатое лечение позволит установить контроль над давлением, улучшит качество жизни и максимально защитит от угрожающих жизни осложнений.
Почечное давление: что это такое, как его лечить и понизить?
При таком явлении, как почечное давление симптомы и лечение могут в корне отличаться. Почечная гипертензия – это болезнь, при которой наблюдается стойкое повышение артериального давления вследствие нарушений в работе почечных сосудов.
Почечная гипертензия может иметь различную этиологию. Привести к появлению болезни могут диабетическая нефропатия, васкулит, гломерулонефрит, нефрит. Также повышение давления наблюдается при дисплазии почечной артерии, фистуле артериовенозной и пр.
Как снизить давление почечное? Обычно болезнь лечат консервативным путем. Для этого назначаются специализированные гипотензивные препараты. Если состояние пациента тяжелое, то назначается оперативное вмешательство.
Причины и виды
Почечную гипертензию в народе называют почечное давление. Данный недуг встречается достаточно редко. Как правило, патология является следствием диабетической нефропатии. Особенно часто почечной гипертензией страдают люди, у которых был диагностирован сахарный диабет 1 типа.
Приобретенный инсулиннезависимый сахарный диабет несколько реже вызывает почечную гипертензию и другие нарушения в работе сердечно-сосудистой системы.
Высокое почечное давление может быть вызвано рядом других патологий. К причинам развития недуга можно отнести:
- Гломерулонефрит.
- Нефрит, являющийся следствием других патологий мочеполовой системы.
- Васкулит.
- Хронический пиелонефрит. Также возникновение недуга может быть обусловлено острым течением пиелонефрита.
- Дисплазия почечной артерии.
- Нарушение в развитии аорты (почечной).
- Гипоплазия почечной артерии. Еще негативно может повлиять аневризма почечной артерии.
- Фистула артериовенозная.
- Закупорка почечной артерии. Такую патологию называют тромбозом.
- Наличие стеноза артерий и вен почек на фоне нефроптоза (опущение почки).
- Атеросклеротический стеноз почечной артерии.
- Панартериит.
- Хронические заболевания мочеполовой системы, в том числе поликистоз яичников.
- Наличие кисты в почках. Также имеется связь гипертензии почечной с доброкачественными и злокачественными опухолями.
С тем, что такое почечное давление, понятно. Чтобы разобраться в вопросе, нужно обозначить, что существует несколько видов почечной гипертензии. Выделяют паренхиматозную, вазоренальную и смешанную форму. Паренхиматозная почечная гипертензия обычно является следствием повреждения сосудов почечной паренхимы и почечных клубочков.
Вазоренальная форма наблюдается у людей, страдающих от поражения почечных артерий вследствие недостаточного кровоснабжения органа. Кстати, вазоренальная форма может быть врожденной или приобретенной. Смешанная форма является результатом патологических изменений при паренхиматозной и вазоренальной гипертензии.
Симптоматика патологии
Взаимосвязь между артериальным давлением и работой почек имеется. Интересным является тот факт, что при диабетической нефропатии повышается даже внутричерепное давление. Диастолическое и систолическое давление повышаются в среднем на 10-20 единиц.
Характерным симптомом почечной гипертензии является боль в области поясницы. Причем болевой синдром может усиливаться во время мочеиспускания или при минимальных физических нагрузках. Степень выраженности симптомов почечной гипертензии у беременных женщин выше.
Также почечная гипертензия проявляется следующими признаками:
- Повышенная температура тела. Обычно температура колеблется в диапазоне от 38 до 39 градусов. В тяжелых случаях температура повышается вплоть до 40 градусов.
- Головная боль. Она носит хронический характер. Боли носят приступообразный характер.
- Слабость и повышенная утомляемость. Также пациент становится вялым, сонливым, а иногда раздражительным.
- Учащенный пульс и тахикардия. Также появляются неприятные ощущения и боли в области грудной клетки.
- Учащенное мочеиспускание.
- Снижение остроты зрения, мушки в глазах.
Если болезнь запущена, то человек может упасть в обморок. Также имеет место быть нарушение в работе органов пищеварительного тракта.
Диагностика
Почки – это, по сути, фильтрационный центр организма. При появлении характерных симптомов почечной гипертензии следует немедленно обращаться к врачам, так как любые промедления опасны не только для здоровья, но и для жизни пациента.
Проблема состоит в том, что почечная гипертензия не проявляет себя моментально. Недуг может проявляться уже в терминальной стадии. Как проводится диагностика этой патологии? Обычно обследование предусматривает:
- Общий анализ мочи и крови. При почечном давлении наблюдается повышенное содержание белка в моче и повышенное количество лейкоцитов в крови. Это является следствием того, что из-за сбоев в работе почек нарушается солевая фильтрация.
- МРТ.
- Ангиография.
- Допплер-ангиография.
- Урография.
Народное лечение и диета
Как снизить почечное давление в домашних условиях? Если болезнь не находится на терминальной стадии, то добиться стойкой компенсации можно посредством применения определенных средств народной медицины.
Быстро снизить давление, и стабилизировать работу почек помогает целебный чай на основе трав. Готовится он из таких компонентов, как девясил, чабрец, укропноя семя, бессмертник. Ингредиенты смешиваются в равной пропорции, после чего заливаются кипятком. Употреблять данный напиток рекомендуется не чаще 2-3 раз в день.
Хорошими народными средствами от скачков давления являются:
- Регулировать давление и работу почек отлично помогает отвар из тычиночного ортосифона. Для его приготовления нужно залить 2 ст.л. высушенных листьев 300-400 мл кипятка. Далее снадобье настаивается и процеживается. В день достаточно принимать 2-3 чашки данного отвара.
- Отвар из брусничных листьев. Лечебный напиток отлично подойдет даже диабетикам. В период грудного вскармливания и беременности тоже можно принимать отвар, так как он не может навредить ребенку. Напиток готовится просто – 3 столовые ложки измельченных брусничных листьев нужно залить 400 мл кипятка. Снадобье желательно настоять в течение 2-3 часов. Употреблять лечебное средство надо перед едой. Дозировка – 1-2 чашки в день.
- Отвар из семян сладкого фенхеля. Он помогает очищать сосуды, стабилизировать давление от почек, а также препятствует образованию холестериновых бляшек. Традиционный рецепт – 1 столовую ложку семян фенхеля перетереть в ступке, после чего залить 200 мл кипятка. Употреблять снадобье желательно после еды. В день достаточно выпивать 2-3 стакана.
Одним из условий комплексного лечения является диета. Но голодание в данном случае не выход. Во-первых, больному нужно стабилизировать питьевой режим. Чтобы купировать проявления почечного давления и стабилизировать работу мочеполовой системы, больному следует употреблять 2-3 литра очищенной воды ежедневно.
Также в рационе должны быть фрукты, овощи, каши. Допускается потребление нежирных овощных супов, рыбы, постного мяса, в ограниченном количестве допускаются кисломолочные изделия.
Хирургическое и медикаментозное лечение
Хирургическое лечение почечной гипертензии тоже применяется. Операции назначаются тогда, когда влиять на ситуацию консервативно невозможно.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Прежде, чем подобрать определенный тип хирургического вмешательства, больного нужно проверить на наличие противопоказаний и сопутствующих патологий.
Хирургическое вмешательство может осуществляться несколькими способами. К примеру, могут применяться такие методы, как:
- Ангиопластика.
- Стентирование.
- Шунтирование.
Без операций не обойтись в случае, если во время диагностики были выявлены опухоли злокачественного или доброкачественного характера. Также хирургические вмешательства предусмотрены в случаях, когда имеют место быть аномалии почек.
Для медикаментозного лечения используются такие таблетки, как:
- Ингибиторы АПФ. Судя по отзывам врачей, самыми эффективные таблетки от высокого давления данной группы Капотен, Эналаприл, Лизинотон, Каптоприл.
- Антагонисты ионов кальция. Лучшими являются Амлодипин, Норваск, Нормодипин.
- Блокаторы рецепторов агиотензина. При почечной гипертензии применяются Атаканд, Валз, Лозап, Конвериум.
- Биодобавки. Лучшим лекарством этого сегмента является
Наряду с таблетками от почечного давления нужно придерживаться и других правил. Во-первых, нужно вырабатывать привычку регулярно отслеживать уровень АД. Если не удается сбить артериальное давление путем применения определенных медикаментов, следует обратиться к лечащему врачу. Возможно, в таком случае потребуется применять несколько лекарств.
При наличии диабета нужно измерять уровень сахара в крови. Сделать это можно посредством применения электрохимического глюкометра. Узнать точный уровень сахара в крови можно натощак.
Еще полезно заниматься ЛФК. До и после нагрузок тоже желательно проверять показатели АД, так как в ряде случае физические нагрузки могут оказывать как положительное, так и отрицательное влияние. Для профилактики криза и других осложнений желательно отказаться от курения, алкогольных напитков, наркотических веществ.
Что означает понятие «почечная гипертензия», с чем можно связать возникновение патологии и как ее лечить рассказано в видео.
Лучшее современное средство от гипертонии и высокого давления. 100% гарантия контроля давления и отличная профилактика!
ЗАДАТЬ ВОПРОС ДОКТОРУ
как к вам обращаться?:
Email (не публикуется)
Тема вопроса:
Вопрос:
Последние вопросы специалистам:
- Помогают ли капельницы при гипертонии?
- Если принимать элеутерококк, это понижает или повышает давление?
- Можно ли голоданием лечить гипертонию?
- Какое давление нужно сбивать у человека?
Источник: http://giperton-med.ru/gipertoniya/seromukoid-chto-eto-takoe/
Серомукоид что это такое
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Остеоартроз коленного сустава (иногда также называют гонартроз) – заболевание дегенеративного характера, проявляющееся поражением структур сустава и ведущее к деформации и, в конечном счёте, полной утрате подвижности в колене.
К сожалению, данное заболевание является достаточно распространённым и согласно статистике, до 30% населения планеты страдают от остеоартроза коленного сустава той или иной степени. Заболевание является хроническим и может сопровождаться воспалительными процессами.
Особенностью данного заболевания есть то, что выявленная на ранних этапах проблема может достаточно эффективно лечиться, и человек будет жить жизнью, наполненной движениями очень долго.
Есть и другая сторона медали: так как болезнь является хронической, полностью избавиться от неё не получится.
Лечение только замедляет процесс износа сустава, но этого будет вполне достаточно для полноценной жизни.
Игнорирование проблемы может привести не только к болезненности, ограничениям в передвижении, но и к полной потере функциональности сустава из-за износа хрящевой ткани в колене.
Провоцирующие факторы
Причины, которые провоцируют развитие остеоартроза колена:
- Возраст. Заболеванию подвержены до 85% населения планеты старше 60 — 65 лет. В таком возрасте хрящевая ткань уже не может восстанавливаться, поэтому возрастные изменения и старение организма в целом охватывает все структуры, в том числе и суставы. Даже незначительные нагрузки в таком возрасте могут разрушительно влиять на хрящевую ткань колена.
- Высокие нагрузки. В данную группу риска попадают люди тех профессий, которые связаны с чрезмерными нагрузкамифизического характера: спортсмены, грузчики и многие другие.
- Лишний вес. В данном случае артроз развивается в двух случаях: ожирение, как результат проблем с обменом веществ и гормональным балансом или чисто физическая нагрузка на колени из-за чрезмерного веса человека. В последнем случае именно на ноги, а конкретнее, колени приходится основная нагрузка, что и влечёт разрушение хрящевой ткани. Согласно статистике, наибольший процент заболевания приходится именно на женщин после 40 лет с избыточным весом. Таким образом, заболевание артрозом в 4 раза чаще встречается у полных, чем у людей с нормальным весом. И, соответственно, чем больше вес, тем сильнее разрушающая сила действует на коленные суставы.
- Болезни, травмы, оперативные вмешательства. Любые вмешательства в суставы колена: будь-то операции или перенесённые травмы могут привести к артрозу. Данную проблему может спровоцировать нарушение кровообращения, нарушение гормональной перестройки (во время беременности).
- Стрессы. Стрессовые ситуации, которые возникают в жизни человека, приводят к спазму мышц и выработке гормона стресса, а это, в свою очередь, ведёт к развитию артроза.
- Наследственность, врождённый характер заболевания. Клиенты ортопедических клиник, в большинстве случаев, это люди в возрасте, но всё же встречаются ситуации, когда пациентами становятся молодые люди. В данном случае можно говорить о наследственном характере заболевания. Также это может быть врождённая патология, связанная с недостаточным количеством выработки внутрисуставной смазки.
Естественно, диагноз должен быть поставлен лечащим врачом, но для того чтобы к нему обратиться за помощью, необходимо знать основные симптомы, которые указывают на развитие деформирующего остеоартроза коленного сустава.
Это поможет вовремя обратиться за медицинской помощью и не упустить момент для того, чтобы своевременно начать лечение для сохранения и поддержания в норме сустава и его хрящевой ткани.
Итак, на развитие остеоартроза могут указывать такие признаки:
- внезапно болезненность коленных суставов возникать не может, поэтому изначально в проблемном месте будет ощущаться дискомфорт и неприятные ощущения;
- далее могут появиться болезненные ощущения, которые сопровождаются скованностью в суставе и ограниченностью движений;
- при игнорировании лечения и в случае отсутствия обращения за квалифицированной медицинской помощью, сустав полностью обездвиживается;
- прослеживается атрофия мышц;
- присутствует грубый хруст в коленном суставе;
- возникают ощущения подкашивания ног;
- вальгусная (Х-образная) или варусная (О-образная) деформация суставов происходит в 50% случаев.
Но и это ещё не всё, так как запущенный остеоартроз коленного сустава 2 и 3 степени могут сопровождаться некоторыми другими симптомами:
- защемление мениска: таким образом, любое движение сопровождается сильнейшей болью и невозможными становятся попытки согнуть-разогнуть колено;
- возникновение внезапного внутреннего кровотечения в суставе (гемартроз);
- воспалительные процессы синовиальной оболочки: характеризуется местным повышением температуры, отеком, появлением жидкости и увеличением сустава;
- остеонекроз бедренной кости (возможно отделение костного сегмента).
Каждая стадия артроза сопровождается характерными симптомами. Таким образом, в медицине выделяют три степени развития остеоартроза коленного сустава.
Первая стадия характеризуется такими симптомами:
- быстро возникает усталость ног;
- при повышении нагрузки возникает боль;
- из-за болезненности уменьшается амплитуда движений;
- после нагрузок возникает дискомфорт в колене.
На снимках 1 стадии развития заболевания можно наблюдать сужение суставной полости (пока незначительное).
Вторая стадия характеризуется следующими проявлениями:
- дискомфорт ощущается постоянно, даже если человек находится в состоянии покоя, в том числе и после отдыха по утрам;
- походка становится медленной из-за постоянных болезненных ощущений, скованности движений, последующей деформации сустава, что приводит к воспалительным процессам и появлению отёка.
На снимках второй стадии будет прослеживаться значительное сужение суставной полости, костные разрастания, утолщения кости. Именно на этой стадии, зачастую, пациенты обращаются за медицинской помощью.
3 степень заболевания самая тяжелая, которая не поддается лечению. Пациент с остеоартрозом коленного сустава 3 степени получает инвалидность. Исправить ситуацию на данном этапе можно лишь путем имплантации искусственного сустава.
Постановка диагноза
Как правило, человек, обнаружив у себя симптомы разрушения коленного сустава, идет на прием не к узкому специалисту – ортопеду, а к хирургу или терапевту. Но даже эти специалисты назначат необходимый минимум исследований, с результатами которых необходимо отправиться на прием к ортопеду:
- Общий анализ крови: тут важным показателем для специалиста будет СОЭ. Если он превышает 20 мм, есть все основания заподозрить воспалительные процессы, которые происходят в суставе колена.
- Биохимический анализ крови: о воспалительных процессах тут будут говорить показатели щелочной фосфатазы, сиаловых кислот, серомукоид, ревматоидный фактор.
- Рентгенография в двух проекциях: зачастую, для определения диагноза и установления стадии одного этого исследования будет достаточно. Минус рентгенографии лишь в том, что состояние мягких тканей сустава не поддаётся оценке.
После этих обязательных исследований ортопед для подтверждения или уточнения диагноза может добавить ещё несколько пунктов:
- УЗИ: позволяет оценить состояние мягких тканей. Единственный минус: реально оценить состояние тканей может только специалист с большим опытом работы в данной области и данном исследовании, так как практика в данном случае играет ключевую роль.
- МРТ: исследование более дорогостоящее, чем УЗИ, но оно позволяет безошибочно оценить состояние менисков, капсулы, хряща, связок на множестве срезов.
Лечение остеоартроза коленного сустава (если точно известна его причина) направлено, в первую очередь, на избавление от провоцирующего фактора.
Если заболевание развивается в результате сбоя обмена веществ, необходимо использовать диету и привести в норму питание. Если причина болезни избыточный вес, его необходимо сбросить. Лечить заболевание, возникшее на фоне тяжёлой работы необходимо только после смены рабочего места на более щадящее.
Медикаментозное лечение остеоартроза коленного сустава происходит путем применения нескольких групп препаратов:
- анальгетики (обезболивают суставы);
- хондропротекторы (вещества, которые поступают в организм, питают и восстанавливают хрящевую ткань);
- препараты, которые улучшают кровообращение;
- противовоспалительные средства (гормональные либо нестероидные).
Для достижения эффекта медикаментозную терапию стоит подкрепить некоторыми другими методами:
- курсы массажа голени и бедра (2-3 раза в год);
- лечебная физкультура, направленная на предотвращение контрактур;
- при нагрузках использовать наколенник-фиксатор и ортопедическую обувь;
- физиолечение (УВЧ, ультразвук, лазер, амплипульс);
- иглорефлексотерапия;
- хирургическое лечение.
Народная медицина
В домашних условиях лечение остеоартроза можно поддержать и укрепить при помощи народных средств и способов.
Отвары для приёма внутрь:
- чай с имбирем поможет снять воспалительные процессы и устранить болевой синдром;
- перед приёмом пищи необходимо принимать отвар ивовой коры, берёзы, крапивы, календулы в равных частях;
- по половине стакана натощак принимают отвар шелухи лука и листьев одуванчика;
- болезненные ощущения поможет уменьшить отвар шиповника.
Компрессы:
- Аппликация из измельченного свежего хрена, заваренного в теплой воде.
- На несколько часов на колено накладывается компресс из голубой глины, смешанной с измельчёнными листьями свежего лопуха (средство обязательно должно быть теплым). Далее аппликацию фиксируют повязкой: можно взять теплый шарф.
- На спирту настаивают свежие цветы одуванчика. Выдержать средство в темном помещении необходимо не менее двух недель. После этого несколько раз в день средство втирать в проблемное место.
- В больной сустав перед сном втирается мазь, приготовленная из стакана соли (крупной) и стакана горчицы. Для лучшей консистенции добавляется теплый парафин.
Хорошо зарекомендовала себя в лечении артроза коленного сустава ванна с морской солью и скипидаром. Такой состав помогает избавиться от болезненных ощущений и воспалительных процессов, при этом восстановив двигательную функцию больному суставу.
Осложнения и профилактика
Запущенное заболевание чревато не только усилением боли, которая просто не даст возможности выполнять повседневные дела и вести нормальный образ жизни, но и, в итоге, может привести к инвалидности (полному обездвижеванию коленного сустава).
Для того, чтобы снизить вероятность развития остеоартроза, необходимо следить за своим весом и образом жизни. Не стоит носить тяжести и перегружать ноги.
Важно выполнять несложные физические упражнения, направленные не на коленный сустав – это укрепит организм и его сопротивляемость к различному роду заболеваниям. Эту профилактику стоит подкрепить народными методами в виде отваров, мазей и ванн, которые подкрепят эффект.
Источник: http://osteo.lechenie-sustavy.ru/osteohondroz/seromukoid-chto-eto-takoe/